毒性弥漫性甲状腺肿(toxic diffuse goiter)是一种自身免疫性疾病,临床表现并不限于甲状腺,而是一种多系统的综合征,包括:高代谢症候群,弥漫性甲状腺肿,眼征,皮损和甲状腺肢端病。由于多数患者同时有高代谢症和甲状腺肿大,故称为毒性弥漫性甲状腺肿,又称Graves病,亦有弥漫性甲状腺肿伴功能亢进症、突眼性甲状腺肿、原发性甲状腺肿伴功能亢进症、Basedow病等之称。甲状腺以外的表现为浸润性内分泌突眼,可以单独存在而不伴有高代谢症。
对于Graves病,虽然经过近几十年的不断探讨,包括临床及实验研究,但对其发生仍未能得到肯定的解释,但已有一些较清晰的解释。 1.遗传因素 遗传因素是多数人承认的病因,说明Graves病与遗传基因有密切的关系的例子,是在一个家族中常可见到先后发病的病例,且多为女性。大约有15%的病人有明显的遗传因素。Graves病人的亲属约有一半血中存在甲状腺自身抗体。甲亢的发生与人白细胞抗原(HLAⅡ类抗原)显著相关,其检出率因人种的不同而不同。我国人与HLA-H46明显相关,除了HLA基因外,还有非HLA基因。 2.精神创伤 各种原因导致的精神过度兴奋,或过度忧郁,均可导致甲状...[详细]
1.发病机制 Volpe提出Graves病的发病机制为:Graves病者具有HLA相关的遗传因素所引起的Ts功能特异缺陷,环境因素、感染、药物、创伤或其他应激反应等,也可诱发Ts的功能减低、数目减少、加重器官特异性T细胞的缺乏,从而减少了针对甲状腺的Th的抑制。特异的Th在有单核细胞及特异抗原存在的情况下,产生IFN-γ,刺激特异性B淋巴细胞活化而产生甲状腺刺激性抗体(TSAb)。TSAb与TSH相似,刺激TSH受体,使甲状腺激素的产生增加,增强甲状腺抗原的表达。干扰素-γ(IFN-γ)在甲状腺细胞表面引起HLA-DR抗原的表达,此种效应可被TSAb及TSH增强。甲状腺细胞变为表面抗原细胞是...[详细]
本病起病缓慢。在表现典型时,高代谢症候群,甲状腺肿和眼征三方面的表现均较明显,但如病情较轻可与神经症相混淆。有的患者可以某种(些)特殊症状如突眼、恶病质或肌病等为主要表现。老年和儿童患者的表现常不典型。近年,由于诊断水平逐步提高,轻症和不典型患者的发现已日见增多。典型病例常有下列表现。 1.神经系统 患者易激动、精神过敏,舌和二手平举向前伸出时有细震颤,多言多动、失眠紧张、思想不集中、焦虑烦躁、多猜疑等,有时出现幻觉,甚而亚躁狂症,但也有寡言、抑郁者,患者腱反射活跃,反射时间缩短。 2.高代谢综合征 患者怕热多汗、皮肤、手掌、面、颈、腋下皮肤红润多汗。常有低热,发生危象...[详细]
1.内分泌浸润性突眼症 又称为恶性突眼性Graves病、浸润性眼病。无高代谢征表现者又称为甲状腺功能正常性Graves病。发病率占原发甲亢的6%~10%,男多于女,年龄多在40岁以上。 (1)病因与发病机制:至今仍未完全阐明。尽管它常伴发于Graves病,但也可发生于甲减或桥本甲状腺炎患者,甚至还可发生于无甲状腺疾病的患者。目前多认为与自身免疫因素有关,在与Graves病的关系方面有2种看法,一种认为浸润性突眼是一独立的自身免疫性疾病,它与Graves病无关,另一种认为眼病与Graves病是互相联系的,甲状腺刺激抗体(TsAb)与突眼的发生有关。近年的研究证明细胞免疫和体液免疫均与...[详细]
实验室检查对明确诊断十分重要,尤其是临床表现不典型的病例。 1.基础代谢率(BMR) 是过去常用的诊断手段之一,但由于影响因素过多,包括技术、环境、病人的精神状态以及一些慢性疾病的影响等等,目前不再作为诊断标准,但用于病人自测仍有一定参考价值,病人可自测血压、脉搏,再用公式计算后求出。 2.血清甲状腺激素 (1)总甲状腺素(TT4):是血中结合T4及游离T4的总和,血清甲状腺激素结合蛋白(TBG)正常时,TT4大于正常参考值。 (2)总三碘甲状腺原氨酸(TT3):是血中结合T3及游离T3的总和,血清TBG正常时,TT3结果若大于正常参考值高值,...[详细]
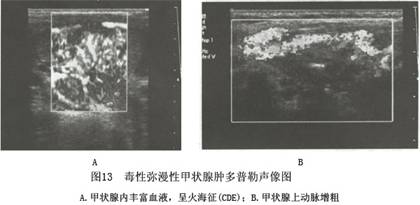
1.超声检查 B型超声检查对Graves病的诊断帮助不大,彩色多普勒超声检查诊断有一定价值,甲状腺腺体呈弥漫性肿大、局灶性回声减低,可见典型的“火海征”,甲状腺动脉、特别是上动脉的血流速度明显加快,血管阻力减低(图13)。 2.X线检查 X线平片检查可以帮助确定气管有无受压、甲状腺的腺体有无坠入胸腔内。CT扫描有助了解甲状腺位置、甲状腺与血管和食管的关系。 3.MRI检查 甲状腺弥漫性增大,T1WI、T2WI均表现为高信号,信号均匀,为其MRI信号改变的特征(图14)。这种T1WI高信号与血清高甲状腺素水平、24h摄碘功能增高相关,在高分辨MRI图上,增大的腺体实...[详细]
经过病史询问、体格检查和实验室检查,甲亢的诊断大多不困难。诊断过程中应注意以下情况。 1.小儿和老年病人的症状、体征不典型 正常情况下儿童的T3较成人高,老年人的T4较青年和成人低,老年的男性T3稍低而女性略高,老年人的TSH亦较成年人高。老年病人的脉搏可能不快,甲状腺亦可不肿大。 2.淡漠型甲亢 病人极度疲乏无力,表情淡漠,语言不多,眼光无神,反应迟钝,甲状腺肿大不明显,或较小,触诊时可触及结节。脉率不快,偶有四肢发凉、皮肤干燥,较少有眼征。病人年龄较大,可伴有心房纤颤,发生心衰,甚至发生甲状腺危象。其他表现包括,不明原因的肌病、腹泻、食欲下降或呕吐。这些较为严重的情...[详细]
控制甲亢症群的基本方法为:抗甲状腺药物治疗、放射性核素碘治疗、手术治疗和介入栓塞治疗。四者中以抗甲状腺药物疗法最方便和安全,应用最广。中医中药对轻症患者也有一定效果;碘剂仅用于危象和手术治疗前准备;β-受体阻滞药主要用作辅助治疗或手术前准备,也有单独用于治疗本病。现将主要甲亢治疗方法分述于后: 1.抗甲状腺药物治疗 本组药物有多种,以硫脲类为主,其中最常用者有丙硫氧嘧啶(propylthiouracil,PTU)、甲巯咪唑(thiamazole,甲巯咪唑)和卡比马唑(carbimazole,卡比马唑)。其他如硫氰酸盐或过氯酸钾,因效果不及硫脲类,且可引起肾病和再生障碍性贫血,故不用...[详细]
甲亢的手术治愈率在90%左右,复发率通常在5%以下,复发多数在术后3~5年发生,少数可在术后1~2年内发生,甲亢手术复发后尽可能采用131I治疗,除非131I治疗有禁忌。复发病例还可选用药物治疗。
预防甲亢术后复发的关键是在手术中不要保留过多的甲状腺组织。


 近年的研究证明,Graves病的发生发展是TRAb等刺激性抗体对甲状腺刺激的结果,TRAb可直接作用于甲状腺细胞上的TSH受体,激化cAMP途径,使甲状腺细胞增生,激活甲状腺细胞代谢,合成甲状腺激素增加。这种自身抗体在Graves病者血清中的阳性率达83%~100%。在未治疗的Graves病者中,TRAb的阳性率可高达88.2%,这些抗体只在自身免疫性甲状腺疾病(AITD)病人血中检出,非AITD病人,如单纯甲状腺肿、甲状腺瘤等,血中不能检测到TRAb,或仅能检测到很低浓度的TRAb。 2.病理学 (1)大体形态:肉眼见甲状腺通常是左右对称的弥漫性肿大(图2)。重量从50~200g不等。甲状腺的表面轻度凹凸不平,血管明显易见,甲状腺呈略带光泽的红色。切面分叶状表现明显,缺乏胶质的光泽,呈暗红色肉样。另外由于淋巴滤泡的形成切面有时呈斑点状。
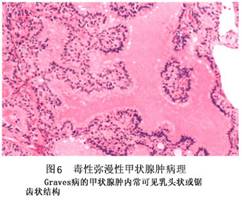
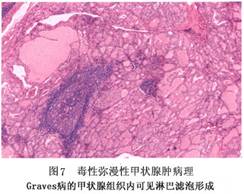
近年的研究证明,Graves病的发生发展是TRAb等刺激性抗体对甲状腺刺激的结果,TRAb可直接作用于甲状腺细胞上的TSH受体,激化cAMP途径,使甲状腺细胞增生,激活甲状腺细胞代谢,合成甲状腺激素增加。这种自身抗体在Graves病者血清中的阳性率达83%~100%。在未治疗的Graves病者中,TRAb的阳性率可高达88.2%,这些抗体只在自身免疫性甲状腺疾病(AITD)病人血中检出,非AITD病人,如单纯甲状腺肿、甲状腺瘤等,血中不能检测到TRAb,或仅能检测到很低浓度的TRAb。 2.病理学 (1)大体形态:肉眼见甲状腺通常是左右对称的弥漫性肿大(图2)。重量从50~200g不等。甲状腺的表面轻度凹凸不平,血管明显易见,甲状腺呈略带光泽的红色。切面分叶状表现明显,缺乏胶质的光泽,呈暗红色肉样。另外由于淋巴滤泡的形成切面有时呈斑点状。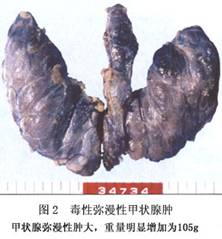 (2)组织形态:滤泡上皮的过度增生是Graves病的基本图像。有大小不等的滤泡组成的小叶结构,但形状仍然保持(图3)。未经治疗的病例中含小型滤泡,内腔缩小且胶质减少(图4)。有胶质的滤泡中可在滤泡上皮的近旁见到被称为scalloping的空泡(图5)。这种scalloping实际上是人工现象。另外,过度增生上皮常常排列成乳头状或锯齿状结构(图6),细胞为高柱状、胞浆淡染。有时可见散在的多倍体化大型细胞核。间质多呈轻度纤维化并伴有淋巴细胞浸润和树突状细胞增加。也可见到淋巴滤泡的形成(图7)。淋巴滤泡主要是B细胞,其周围是T淋巴细胞。淋巴细胞浸润较强的病例也可出现类似于桥本甲状腺炎的滤泡破坏和滤泡上皮嗜酸性变等改变(图8)。明显类似于桥本甲状腺炎病理变化的病例也可称为桥本氏中毒症,将来很有可能发展成甲状腺机能低下。此外,还可见到伴有砂粒体的病例。Graves病的组织学变化并非单一性,不同的病例甚至同一病例不同的部位形态变化呈多样性。
(2)组织形态:滤泡上皮的过度增生是Graves病的基本图像。有大小不等的滤泡组成的小叶结构,但形状仍然保持(图3)。未经治疗的病例中含小型滤泡,内腔缩小且胶质减少(图4)。有胶质的滤泡中可在滤泡上皮的近旁见到被称为scalloping的空泡(图5)。这种scalloping实际上是人工现象。另外,过度增生上皮常常排列成乳头状或锯齿状结构(图6),细胞为高柱状、胞浆淡染。有时可见散在的多倍体化大型细胞核。间质多呈轻度纤维化并伴有淋巴细胞浸润和树突状细胞增加。也可见到淋巴滤泡的形成(图7)。淋巴滤泡主要是B细胞,其周围是T淋巴细胞。淋巴细胞浸润较强的病例也可出现类似于桥本甲状腺炎的滤泡破坏和滤泡上皮嗜酸性变等改变(图8)。明显类似于桥本甲状腺炎病理变化的病例也可称为桥本氏中毒症,将来很有可能发展成甲状腺机能低下。此外,还可见到伴有砂粒体的病例。Graves病的组织学变化并非单一性,不同的病例甚至同一病例不同的部位形态变化呈多样性。


 Graves病的组织学图像可以分为几种类型:①不含胶质的滤泡弥漫性存在型;②不含胶质的滤泡局限性存在型;③多数滤泡含有胶质,滤泡上皮呈明显的乳头状突起;④类似于正常甲状腺组织型。作为合并病变,2%~9%的Graves病可见到腺瘤,乳头状癌或滤泡癌等肿瘤性病变。乳头状癌中以微小癌居多。 Graves病的病理组织学改变会因治疗方法和治疗阶段的不同而出现多种多样的变化。使用丙基氧嘧啶或甲巯咪唑等抗甲状腺药物后,可以促进TSH分泌,可见到过度增生的滤泡和富含胶质的扩张状的滤泡(图9)。使用无机碘后,滤泡上皮体积变小,过度增生的变化减少,并且由于甲状腺球蛋白的分泌被抑制而引起胶质浓缩。使用大量放射性碘后可引起甲状腺破坏,作为破坏后的反应,滤泡上皮出现嗜酸性变,细胞核出现多倍体化,并出现间质纤维化。另外,β受体阻断药因与甲状腺素的生成和分泌无直接关系,所以对甲状腺的形态影响不大。甲状腺部分切除后再发的病例中结节性变化比增殖性变化多见。
Graves病的组织学图像可以分为几种类型:①不含胶质的滤泡弥漫性存在型;②不含胶质的滤泡局限性存在型;③多数滤泡含有胶质,滤泡上皮呈明显的乳头状突起;④类似于正常甲状腺组织型。作为合并病变,2%~9%的Graves病可见到腺瘤,乳头状癌或滤泡癌等肿瘤性病变。乳头状癌中以微小癌居多。 Graves病的病理组织学改变会因治疗方法和治疗阶段的不同而出现多种多样的变化。使用丙基氧嘧啶或甲巯咪唑等抗甲状腺药物后,可以促进TSH分泌,可见到过度增生的滤泡和富含胶质的扩张状的滤泡(图9)。使用无机碘后,滤泡上皮体积变小,过度增生的变化减少,并且由于甲状腺球蛋白的分泌被抑制而引起胶质浓缩。使用大量放射性碘后可引起甲状腺破坏,作为破坏后的反应,滤泡上皮出现嗜酸性变,细胞核出现多倍体化,并出现间质纤维化。另外,β受体阻断药因与甲状腺素的生成和分泌无直接关系,所以对甲状腺的形态影响不大。甲状腺部分切除后再发的病例中结节性变化比增殖性变化多见。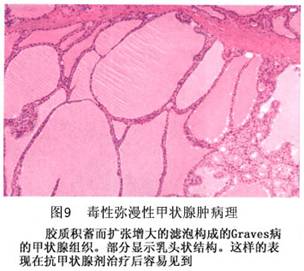 细胞学检查,可发现铺路石样的细胞团,有时可见小滤泡结构。细胞核浆均大型化,核为卵圆形偏在性,细胞浆内可见边缘空泡。以小型滤泡为主体的病例往往含胶质较少。有的病例背景中可出现大量的淋巴细胞。没有治疗效果的病例其细胞边缘空泡多见,有治疗效果的病例细胞边缘空泡不明显。 (3)免疫组织化学:免疫组织化学染色发现,由于甲状腺功能亢进,甲状腺球蛋白、T3、T4等甲状腺特异性蛋白质在滤泡内和上皮中多为强阳性染色。此外,滤泡上皮中HLA-DR和CD45阳性。间质中CD4阳性的T淋巴细胞增加。 电子显微镜检查可见细胞质内线粒体、内质网和高尔基体等细胞器增加,细胞滤泡面微绒毛发达,这些所见均显示滤泡上皮机能亢进。另外,还可见到基底膜内有电子密度高的免疫复合体样沉着物。 (4)甲状腺外的脏器变化:Graves病眼症是由于肌肉和结缔组织内的水肿、炎细胞浸润或脂肪组织增加而使眼球后部组织的体积增加而引起的,眼眶内肌肉和结缔组织中玻璃酸和硫酸软骨素沉积增加。水肿是由于纤维母细胞产生的氨基葡聚糖的亲水性造成的。组织学上眼眶内的肌肉肿胀、横纹消失、淋巴细胞浸润。局部黏液水肿的皮肤可见到向真皮浸润的淋巴细胞、黏多糖沉积。 3.病理生理 甲状腺激素分泌过多的病理生理作用是多方面的,但其作用原理尚未完全阐明。以往认为过量的甲状腺激素作用于线粒体,对氧化磷酸化过程具有拆耦联的作用。以致氧化过程所产生的自由能,不能以ATP的形式贮存而消耗殆尽,故氧化率增加而能源供应不足,从而引起临床症状。近年发现,在甲亢患者中并无拆耦联的证据,相反,甲状腺激素可促进磷酸化,主要通过刺激细胞膜的Na+-K+-ATP酶(即Na+-+K泵),后者在维持细胞内外Na+-K+梯度的过程中,需要大量能量以促进Na+的主动转移,以致ATP水解增多,从而促进线粒体氧化磷酸化反应,结果氧耗和产热均增加。甲状腺激素的作用虽是多方面的,但主要在于促进蛋白质的合成,促进产热作用,以及与儿茶酚胺具有相互促进作用,从而影响各种代谢和脏器的功能。如甲状腺激素增加基础代谢率,加速多种营养物质的消耗,肌肉也易消耗。甲状腺激素和儿茶酚胺的协同作用加强后者在神经、心血管和胃肠道等脏器的兴奋和刺激。此外,甲状腺激素对肝脏、心肌和肠道也有直接刺激作用。非
细胞学检查,可发现铺路石样的细胞团,有时可见小滤泡结构。细胞核浆均大型化,核为卵圆形偏在性,细胞浆内可见边缘空泡。以小型滤泡为主体的病例往往含胶质较少。有的病例背景中可出现大量的淋巴细胞。没有治疗效果的病例其细胞边缘空泡多见,有治疗效果的病例细胞边缘空泡不明显。 (3)免疫组织化学:免疫组织化学染色发现,由于甲状腺功能亢进,甲状腺球蛋白、T3、T4等甲状腺特异性蛋白质在滤泡内和上皮中多为强阳性染色。此外,滤泡上皮中HLA-DR和CD45阳性。间质中CD4阳性的T淋巴细胞增加。 电子显微镜检查可见细胞质内线粒体、内质网和高尔基体等细胞器增加,细胞滤泡面微绒毛发达,这些所见均显示滤泡上皮机能亢进。另外,还可见到基底膜内有电子密度高的免疫复合体样沉着物。 (4)甲状腺外的脏器变化:Graves病眼症是由于肌肉和结缔组织内的水肿、炎细胞浸润或脂肪组织增加而使眼球后部组织的体积增加而引起的,眼眶内肌肉和结缔组织中玻璃酸和硫酸软骨素沉积增加。水肿是由于纤维母细胞产生的氨基葡聚糖的亲水性造成的。组织学上眼眶内的肌肉肿胀、横纹消失、淋巴细胞浸润。局部黏液水肿的皮肤可见到向真皮浸润的淋巴细胞、黏多糖沉积。 3.病理生理 甲状腺激素分泌过多的病理生理作用是多方面的,但其作用原理尚未完全阐明。以往认为过量的甲状腺激素作用于线粒体,对氧化磷酸化过程具有拆耦联的作用。以致氧化过程所产生的自由能,不能以ATP的形式贮存而消耗殆尽,故氧化率增加而能源供应不足,从而引起临床症状。近年发现,在甲亢患者中并无拆耦联的证据,相反,甲状腺激素可促进磷酸化,主要通过刺激细胞膜的Na+-K+-ATP酶(即Na+-+K泵),后者在维持细胞内外Na+-K+梯度的过程中,需要大量能量以促进Na+的主动转移,以致ATP水解增多,从而促进线粒体氧化磷酸化反应,结果氧耗和产热均增加。甲状腺激素的作用虽是多方面的,但主要在于促进蛋白质的合成,促进产热作用,以及与儿茶酚胺具有相互促进作用,从而影响各种代谢和脏器的功能。如甲状腺激素增加基础代谢率,加速多种营养物质的消耗,肌肉也易消耗。甲状腺激素和儿茶酚胺的协同作用加强后者在神经、心血管和胃肠道等脏器的兴奋和刺激。此外,甲状腺激素对肝脏、心肌和肠道也有直接刺激作用。非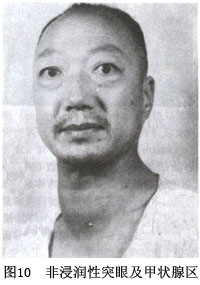 4.眼征 本病中有以下二种特殊的眼征。 (1)非浸润性突眼:又称良性突眼,占大多数。一般属对称性,有时一侧突眼先于另一侧。主要因交感神经兴奋眼外肌群和上睑肌(Miiller肌)张力增高所致,主要改变为眼睑及眼外部的表现,球后组织改变不大。眼征有以下几种:①眼裂增宽(Darymple征)。少瞬和凝视(Stellwag征)。②眼球内侧聚合不能或欠佳(Mǒbius征)。③眼向下看时,上眼睑因后缩而不能跟随眼球下落(Von Graefe征)。④眼向上看时,前额皮不能皱起(Joffroy征)。 (2)浸润性突眼:又称内分泌性突眼、眼肌麻痹性突眼症或恶性突眼(图11),较少见,病情较严重,可见于甲亢不明显或无高代谢症的患者中,主要由于眼外肌和球后组织体积增加、淋巴细胞浸润和水肿所致。
4.眼征 本病中有以下二种特殊的眼征。 (1)非浸润性突眼:又称良性突眼,占大多数。一般属对称性,有时一侧突眼先于另一侧。主要因交感神经兴奋眼外肌群和上睑肌(Miiller肌)张力增高所致,主要改变为眼睑及眼外部的表现,球后组织改变不大。眼征有以下几种:①眼裂增宽(Darymple征)。少瞬和凝视(Stellwag征)。②眼球内侧聚合不能或欠佳(Mǒbius征)。③眼向下看时,上眼睑因后缩而不能跟随眼球下落(Von Graefe征)。④眼向上看时,前额皮不能皱起(Joffroy征)。 (2)浸润性突眼:又称内分泌性突眼、眼肌麻痹性突眼症或恶性突眼(图11),较少见,病情较严重,可见于甲亢不明显或无高代谢症的患者中,主要由于眼外肌和球后组织体积增加、淋巴细胞浸润和水肿所致。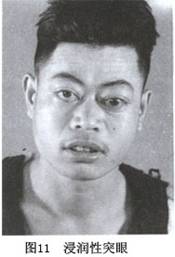 美国甲状腺协会将Graves病的突眼分为7级: 0级:无症状体征; Ⅰ级:为非浸润性突眼,无症状仅有体征,突眼不明显,眼征可随甲亢的控制而逐渐恢复; Ⅱ~Ⅳ级:为浸润性突眼,症状明显,呈进行性发展,性质严重,通过治疗可有所缓解,但一般不能恢复正常。 5.心血管系统 诉心悸、气促、稍活动即明显加剧。重症者常有心律不齐,心脏扩大,心力衰竭等严重表现。 (1)心动过速:常系窦性,一般心率100~120次/min,静息或睡眠时心率仍快,为本病特征之一,在诊断和疗程中是一个重要参数。 (2)心律失常:以期前收缩最为常见,阵发性或持久性心房颤动和扑动以及房室传导阻滞等心律失常也可发生。 (3)心音和杂音:心搏动强大,心尖区第一音亢进,常闻及收缩期杂音,与二尖瓣关闭不全时的杂音相似,心尖区偶可闻及舒张期杂音。 (4)心脏肥大、扩大和充血性心力衰竭,多见于年长病的男性重病者。合并感染或应用β-受体阻滞药容易诱发心力衰竭。 (5)收缩期动脉血压增高,舒张压稍低或正常,脉压增大。此由于本病时甲状腺血流丰富,动脉吻合支增多,心搏出量和每分钟输出量增加所致。 6.消化系统 食欲亢进,体重却明显下降,两者伴随常提示本病或糖尿病的可能。过多甲状腺素可兴奋肠蠕动以致大便次数增多,有时因脂肪吸收不良而呈脂肪痢。甲状腺激素对肝脏也可有直接毒性作用,致肝肿大和BSP潴留、GPT增高等。 7.血液和造血系统 本病周围血液中白细胞总数偏低,淋巴细胞百分比和绝对值及单核细胞增多,血小板寿命也较短,有时可出现紫癜症。由于消耗增加,营养不良和铁的利用障碍偶可引起贫血。 8.运动系统 主要的表现为肌肉软弱无力,少数可表现为甲亢性肌病。 9.生殖系统 女性患者常有月经减少,周期延长,甚至闭经,但部分患者仍能妊娠、生育。男性多阳痿,偶见乳房发育。 10.皮肤及肢端表现 小部分患者有典型对称性黏液性水肿,但并非甲状腺功能减退症,多见于小腿胫前下段,有时也可见于足背和膝部,面部、上肢,甚而头部。初起时呈暗紫红色皮损,皮肤粗厚、韧实,以后呈片状或结节状叠起,毛囊变粗,皮肤呈橘皮样改变。最后呈树皮状,可伴继发感染和色素沉着,甚至出现皮肤的片状白癜风表现。在少数患者中尚可见到指端软组织肿胀,呈杵状形,掌指骨骨膜下新骨形成,以及指或趾甲变薄,形成凹形、匙形甲(Plummer甲),指甲未端邻近游离边缘部分和甲床分离现象,称为指端粗厚。 11.内分泌系统 甲状腺激素过多除可影响性腺功能外,肾上腺皮质功能于本病早期常较活跃,而在重症(如危象)患者中,其功能呈相对减退,甚或不全;垂体分泌ACTH增多,血浆皮质醇的浓度正常,但其清除率加速,说明其运转和利用增快。
美国甲状腺协会将Graves病的突眼分为7级: 0级:无症状体征; Ⅰ级:为非浸润性突眼,无症状仅有体征,突眼不明显,眼征可随甲亢的控制而逐渐恢复; Ⅱ~Ⅳ级:为浸润性突眼,症状明显,呈进行性发展,性质严重,通过治疗可有所缓解,但一般不能恢复正常。 5.心血管系统 诉心悸、气促、稍活动即明显加剧。重症者常有心律不齐,心脏扩大,心力衰竭等严重表现。 (1)心动过速:常系窦性,一般心率100~120次/min,静息或睡眠时心率仍快,为本病特征之一,在诊断和疗程中是一个重要参数。 (2)心律失常:以期前收缩最为常见,阵发性或持久性心房颤动和扑动以及房室传导阻滞等心律失常也可发生。 (3)心音和杂音:心搏动强大,心尖区第一音亢进,常闻及收缩期杂音,与二尖瓣关闭不全时的杂音相似,心尖区偶可闻及舒张期杂音。 (4)心脏肥大、扩大和充血性心力衰竭,多见于年长病的男性重病者。合并感染或应用β-受体阻滞药容易诱发心力衰竭。 (5)收缩期动脉血压增高,舒张压稍低或正常,脉压增大。此由于本病时甲状腺血流丰富,动脉吻合支增多,心搏出量和每分钟输出量增加所致。 6.消化系统 食欲亢进,体重却明显下降,两者伴随常提示本病或糖尿病的可能。过多甲状腺素可兴奋肠蠕动以致大便次数增多,有时因脂肪吸收不良而呈脂肪痢。甲状腺激素对肝脏也可有直接毒性作用,致肝肿大和BSP潴留、GPT增高等。 7.血液和造血系统 本病周围血液中白细胞总数偏低,淋巴细胞百分比和绝对值及单核细胞增多,血小板寿命也较短,有时可出现紫癜症。由于消耗增加,营养不良和铁的利用障碍偶可引起贫血。 8.运动系统 主要的表现为肌肉软弱无力,少数可表现为甲亢性肌病。 9.生殖系统 女性患者常有月经减少,周期延长,甚至闭经,但部分患者仍能妊娠、生育。男性多阳痿,偶见乳房发育。 10.皮肤及肢端表现 小部分患者有典型对称性黏液性水肿,但并非甲状腺功能减退症,多见于小腿胫前下段,有时也可见于足背和膝部,面部、上肢,甚而头部。初起时呈暗紫红色皮损,皮肤粗厚、韧实,以后呈片状或结节状叠起,毛囊变粗,皮肤呈橘皮样改变。最后呈树皮状,可伴继发感染和色素沉着,甚至出现皮肤的片状白癜风表现。在少数患者中尚可见到指端软组织肿胀,呈杵状形,掌指骨骨膜下新骨形成,以及指或趾甲变薄,形成凹形、匙形甲(Plummer甲),指甲未端邻近游离边缘部分和甲床分离现象,称为指端粗厚。 11.内分泌系统 甲状腺激素过多除可影响性腺功能外,肾上腺皮质功能于本病早期常较活跃,而在重症(如危象)患者中,其功能呈相对减退,甚或不全;垂体分泌ACTH增多,血浆皮质醇的浓度正常,但其清除率加速,说明其运转和利用增快。
 2.X线检查 X线平片检查可以帮助确定气管有无受压、甲状腺的腺体有无坠入胸腔内。CT扫描有助了解甲状腺位置、甲状腺与血管和食管的关系。 3.MRI检查 甲状腺弥漫性增大,T1WI、T2WI均表现为高信号,信号均匀,为其MRI信号改变的特征(图14)。这种T1WI高信号与血清高甲状腺素水平、24h摄碘功能增高相关,在高分辨MRI图上,增大的腺体实质内可见众多粗糙的条索状纤维间质和扩张的血管影。
2.X线检查 X线平片检查可以帮助确定气管有无受压、甲状腺的腺体有无坠入胸腔内。CT扫描有助了解甲状腺位置、甲状腺与血管和食管的关系。 3.MRI检查 甲状腺弥漫性增大,T1WI、T2WI均表现为高信号,信号均匀,为其MRI信号改变的特征(图14)。这种T1WI高信号与血清高甲状腺素水平、24h摄碘功能增高相关,在高分辨MRI图上,增大的腺体实质内可见众多粗糙的条索状纤维间质和扩张的血管影。
 浙公网安备
33010902000463号
浙公网安备
33010902000463号



